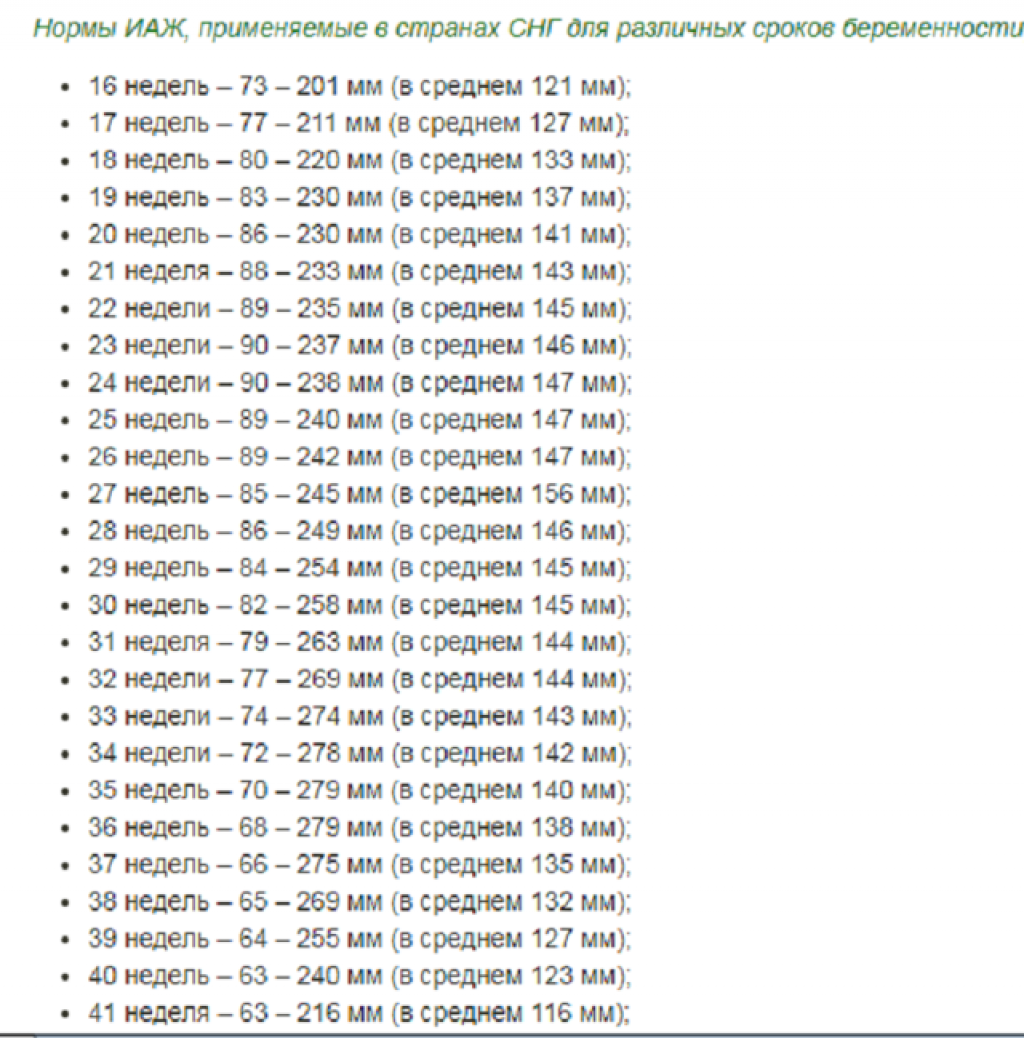
Каковы причины маловодия при беременности?
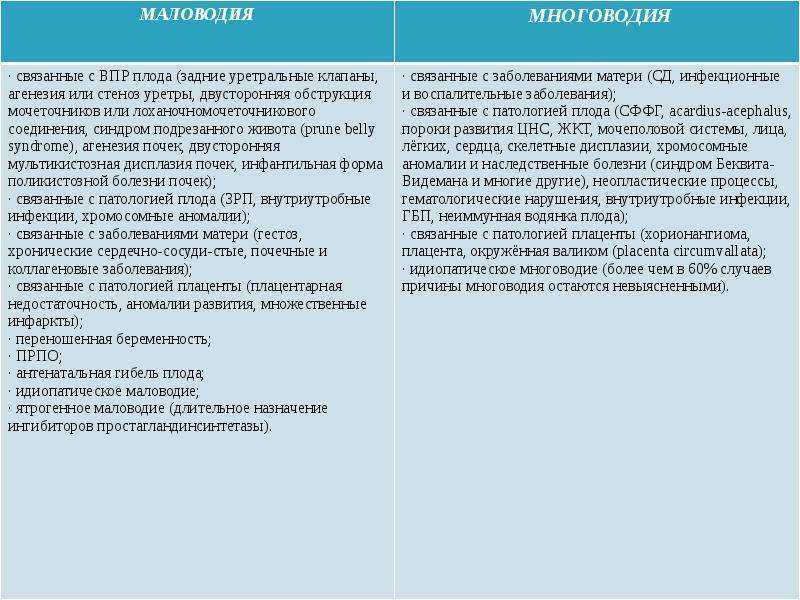
Патогенез маловодия связывают с тремя пусковыми механизмами, суть которых заключается в недостаточной способности хориона к выработке околоплодных вод:
-
воспалительные изменения плодных оболочек (хориоамнионит, хориоамниодецидуит, хориодецидуит) с обширным некрозом амниотического эпителия — главного продуцента околоплодной жидкости;
-
атрофические и склеротические поражения децидуальной оболочки;
-
увеличение количества атрофических ворсин в одном из слоев околоплодных оболочек — цитотрофобласте.
Эти процессы развиваются под действием негативных факторов, влияющих на организм будущей матери и малыша.
К причинам маловодия при беременности относятся:

Риск развития маловодия повышают некоторые заболевания мамы, не связанные с беременностью:
-
перенесенные воспаления женских половых органов;
-
хронические инфекции мочевыводящих путей;
-
нарушение регуляции сосудистого тонуса (нейроциркуляторная дистония, гипертоническая болезнь);
-
сахарный диабет;
-
ожирение.
Уреаплазмоз и бесплодие
При обследовании в поиске причин бесплодия бактерии уреаплазмы обнаруживаются у обоих полов.
Конкретный тип Ureaplasma, который называется Ureaplasma urealyticum выявляется чаще у женщин с необъяснимым бесплодием. Он также связан с более высоким риском бесплодия у мужчин, поскольку влияет на качество сперматозоидов и нарушает их способность двигаться.
Другой тип, Ureaplasma parvum, не вызывает таких осложнений. Однако рекомендуется проводить обследование на него вместе с U. urealyticum, поскольку инфекция половых путей вызывает около 15% случаев бесплодия у мужчин.
Женщины с необъяснимым бесплодием должны провериться на наличие уреаплазмоза, поскольку он вызывает инфекцию, которая затрудняет беременность.
Обследование на уреаплазмоз необходимо:
- при признаках воспалительного процесса урогенитального тракта у мужчин и женщин;
- при диагностике бактериального вагиноза;
- при донорстве спермы;
- при обследовании на бесплодие;
- при невынашивании беременности, непроизвольных выкидышах.
Как лечится уреаплазмоз?
При инфекциях уреаплазмы необходима антибиотикотерапия. Однако против этих бактерий эффективны только определенные антибиотики. Выбор антибиотика зависит от заболевания, чувствительности микроорганизмов и от того, кто лечится, так как некоторые антибиотики не применяются для беременных или новорожденных.
Инфекции мочевыводящих путей или половых органов, вызванные уреаплазмой, лечат доксициклином (рекомендуемый препарат), джозамицином или азитромицином. Если бактерии не реагируют на эти препараты, можно использовать эритромицин или фторхинолоны.
- Новорожденных с заболеваниями, вызванными уреаплазмой, лечат эритромицином. До 3-х месяцев 40мг/кг массы тела в сутки, после – 50 мг/кг массы тела в сутки (дозировки могут быть удвоены в зависимости от тяжести заболевания).
- Также у новорожденных при уреаплазмозе применяется джозамицин (суточная доза 50 мг/кг массы тела, разделенная в три приема), но недоношенным джозамицин не назначается.
- Лечение антибиотиками беременной снижает риск уреаплазменной инфекции у новорожденного. Уреаплазмоз лечится на любом сроке беременности. Чаще назначается джозамицин по 0,5г три раза вдень 10 дней. Беременные женщины с преждевременным разрывом оболочек лечатся макролидными антибиотиками. К ним относятся кларитромицин, азитромицин и эритромицин. Доза этих препаратов подбирается индивидуально в зависимости от осложнения.
- Доксициклин является препаратом выбора для U. urealyticum. Продолжительность и доза варьируются в зависимости от места заражения и обычно являются сочетанием с другими антибиотиками. Примеры включают доксициклин 100 мг два раза в день в течение 14 дней (как часть комбинированной схемы лечения воспалительных заболеваний органов малого таза) и доксициклин 100 мг перорально два раза в день в течение 7 дней при неосложненном негонококковом уретрите у мужчин.
- Азитромицин также применяется для лечения уреаплазмоза. Однако лечение более длительное по сравнению с микоплазмозом (пятидневный курс по 0,5 г ежедневно). Возможно сочетание с другими антибиотиками.
- В некоторых исследованиях до 10% изолятов были устойчивы к тетрациклинам, включая доксициклин. Если доксициклин не может быть использован в качестве терапии первой линии, альтернативы включают фторхинолоны.
- Клиндамицин не активен против видов уреаплазмы, поэтому не применяется.
Во время антибиотикотерапии назначаются препараты для восстановления микрофлоры внутрь. Местные гинекологические пробиотики обязательно назначаются женщинам при лечении бактериального вагиноза, вызванного уреаплазмой, а также при уретрите и вагините.
При отсутствии эффекта от лечения и сохранении симптомов проводится повторное обследование с обязательным исследованием уреаплазм культуральным методом на чувствительность к антибиотикам.
Некоторые источники указывают на необходимость продления курса рекомендованного антибиотика, но лучше его сменить или скомбинировать после определения чувствительности, поскольку возможна резистентность уреаплазм к препаратам.
Также проводится исследование на наличие других патогенных микроорганизмов, если оно не было проведено ранее.
Симптомы хориоамнионита
Острая форма патологии протекает с выраженными симптомами. Женщину беспокоят боли внизу живота (от ноющих и тянущих, до интенсивных). Боли отдают в пах, крестец, копчик, отмечается болезненность при наружной пальпации матки. Наиболее постоянным и типичным признаком хориоамнионита является повышение температуры до фебрильных цифр, появление озноба. У беременной отмечается тахикардия (100 и больше ударов в минуту), самочувствие резко ухудшается (выраженная слабость, разбитость). Появляются, но не во всех случаях, патологические выделения из половых путей, с примесью гноя и/или крови и с неприятным запахом.
Иногда заболевание протекает бессимптомно или со стертой клиникой, диагноз устанавливается после прерывания беременности либо развития типичных гнойно-воспалительных осложнений (послеродовый эндометрит, кровотечение, инфекционная патология у ребенка) после родов.
Внематочная беременность
При внематочной беременности плод развивается не в матке, а в канале шейки матки, в маточной трубе, брюшной и тазовой полостях.
В нормальном состоянии яйцеклетка при выходе из яичника попадает в отверстие маточной трубы. Передвигаясь с помощью особых ресничек, которыми покрыта маточная труба, через несколько дней яйцеклетка достигает матки. В обычных случаях процесс оплодотворения яйцеклетки возникает в трубе, затем клетка появляется в матке.
В случае инфекционной непроходимости трубы или другой патологии яйцеклетка застывает на месте или двигается очень медленно, так и не успевая добраться до матки. Так возникает внематочная беременность.
Анализ крови на ХГЧ помогает в установлении диагноза внематочной беременности.
ХГЧ — это хорионический гонадотропин человека. В составе ХГЧ находятся альфа и бета-единицы. При помощи анализов крови по увеличению уровня ХГЧ достаточно точно определяется наличие беременности. Так, при нормальной беременности каждые два дня происходит возрастание уровня ХГЧ на 65%. А при внематочной беременности эта динамика неочевидна.
При обычной беременности ХГЧ растет до 10 недели, затем начинает снижаться. Прекращение увеличения уровня ХГЧ может быть следствием замершей или неразвивающейся беременности.
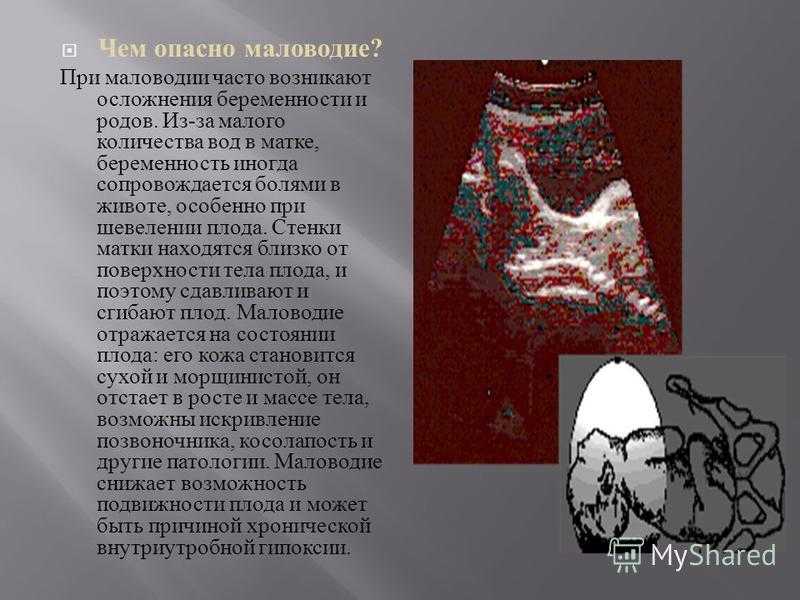
Чем опасно маловодие при беременности?
Риск развития осложнений зависит от объема амниотической жидкости и установленной причины маловодия.
Будущие мамы чаще сталкиваются с такими последствиями, как:
-
угроза прерывания беременности;
-
острые или обострение хронических инфекций;
-
анемия;
-
хроническая плацентарная недостаточность;
-
нарушения функционального состояния плода;
-
тазовое предлежание плода по причине снижения двигательной активности и уменьшения внутриматочного объема;
-
гипоксия плода;
-
синдром задержки роста плода;
-
контрактуры конечностей при развитии маловодия на ранних сроках;
-
слабость родовой деятельности;
-
аномальное расположение плаценты;
-
ранние послеродовые кровотечения.
Длительное нахождение плода в условиях недостаточного количества околоплодных вод приводит к:
-
дистресс-синдрому;
-
внутриутробному инфицированию;
-
формированию легочной гипоплазии;
-
компрессии пуповины с последующей антенатальной гибелью плода.
При незначительном и умеренном маловодии частота осложнений беременности и родов существенно не отличается от таковой у будущих мам с нормальным количеством околоплодной жидкости.
Изменения внешности
Практически все женщины испытывают изменения в физическом облике. Некоторые проблемы, например, растяжки, остаются навсегда.Гиперпигментация кожи. У подавляющего большинства беременных женщин наблюдается гиперпигментация — потемнение кожи на разных участках тела: ареолах, брюшной линии альба (белая линия), гениталиях и т.д. Гиперпигментация может возникать при любом тоне кожи, но чаще встречается у смуглых женщин.До 70% беременных женщин замечают ухудшение цвета кожи на лице — так называемая «маска» беременности или меланодермия. Состояние ухудшается под воздействием солнца, поэтому летом необходимо использовать солнцезащитный крем UVA / UVB. В большинстве случаев проблема уходит после родов.Растяжки. Это самое частое изменение кожи при беременности. Растяжки (striae gravidarum) результат физического растяжения и следствия гормональных изменений, влияющих на эластичность кожи. До 90% беременных получают растяжки в третьем триместре беременности. Особенно часто патология заметна на грудях, брюшной стенки и боковой поверхности бедер.
Розовато-фиолетовые полосы не могут исчезнуть полностью, но со временем, после родов, они уменьшаются в размерах, сливаясь с цветом окружающей кожи.Изменение цвета веснушек и родинок. Гиперпигментация, вызванная гормональными изменениями во время беременности, может привести к изменению цвета родинок и веснушек. Потемнение родинок, веснушек и родимых пятен может быть доброкачественным, но дерматологи рекомендуют обследоваться на онкологию и удалить сомнительные новообразования малотравматичным радиоволновым способом.
Сыпь. До 10% женщин при беременности отмечают у себя сыпь. Она может иметь разные формы:
- крапивница — PUPPP — зудящие папулы и бляшки;
- фолликулит — гнойничковая пиодермия, поражающая волосяные фолликулы,
- пустулы и красные шишки на животе, ногах, руках или спине.
Что делать женщине при подозрении на ковид-19 во время беременности?
-
Сообщить о своем состоянии лечащему акушеру-гинекологу.
-
Вызвать участкового терапевта на дом.
-
Рутинные консультативные приемы отложить до получения отрицательного результата мазка.
-
Ограничить контакты, чтобы обезопасить окружающих и минимизировать риск заражения бактериальными инфекциями.
-
Регулярно проветривать помещение.
-
Поддерживать адекватные параметры температуры и влажности дома (температура — 20–21 °С, влажность — 50–60%).
-
Измерять температуру 3 раза в день и при ухудшении самочувствия.
-
Измерять сатурацию с помощью пульсоксиметра не менее 2 раз в день.
-
При ухудшении самочувствия ни в коем случае не начинать лечение самостоятельно, а обращаться за специализированной помощью в стационар третьего уровня.

Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано13. А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон14.
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности15. Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
-
ожирение;
-
артериальная гипертензия;
-
сахарный диабет;
-
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
-
жаропонижающие лекарственные средства;
-
комплексную терапию ринита и фарингита;
-
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.

Как подтвердить диагноз?
Общий анализ крови женщин с подозрением на хорионамнионит показывает высокий уровень лейкоцитов и ускоренное СОЭ, но это указывает на наличие в организме бактериального воспаления, не уточняя его локализации. Подтвердить наличие заболевания при беременности может исследование околоплодных вод, забранных с помощью введенного через шейку матки катетера. Полученную жидкость нужно исследовать на предмет определения бактерий прямым количественным методом.
Также в околоплодных водах определяют уровень глюкозы: ее содержание менее 14 мг/дл говорит о том, что в тканях имеется инфекция. И, даже если ее не выделяют бактериологическим методом, снижение уровня глюкозы позволяет установить диагноз хорионамнионита и начать лечение.
Хориоамнионит, развившийся в родах, устанавливается по результатам гистологического исследования плаценты. Именно по осмотру плаценты под микроскопом, врач-гистолог пишет, имел место плацентарный хориоамнионит или воспалена часть оболочек, не прилежавшая к плаценте (париетальный хориоамнионит), была ли воспалена децидуальная оболочка (децидуит) и где именно, наблюдалось ли воспаление плаценты (плацентит), ее ворсин (виллузит).
Если есть признаки воспаления амниотической, хорионической оболочек, гистолог указывает также, что это хориоамнионит очаговый (имеется один или несколько участков воспаления) или диффузный (оболочки воспалены на всем протяжении).
Данное исследование плаценты с плодными оболочками очень важно, несмотря на то, что «детское место» уже отделилось. Если на нем, или на оболочках были обнаружены участки воспаления, то будет начато раннее лечение эндометрита, который все равно разовьется как осложнение хорионамнионита
В этом случае можно будет избежать сильного гипотонического кровотечения и сепсиса.
Уреаплазмоз у беременных и новорожденных
К уреаплазмозу более склонны недоношенные новорожденные. Особенно тяжело он протекает при рождении малыша с весом менее 1 кг.
У новорожденных при инфицировании уреаплазмой могут развиться:
- воспаление легких;
- менингоэнцефалит;
- бактериемия;
- повреждение легочной ткани, нарушение дыхания.
При заражении уреаплазмозом во время беременности происходит:
- разрыв плодных оболочек;
- непроизвольный выкидыш;
- преждевременное прерывание беременности;
- рождение мертвого ребенка.
Беременным женщинам необходимо проходить обследование на наличие уреаплазмоза, поскольку своевременное его выявление и лечение предотвращают развитие этих осложнений.
Особенности возбудителя уреаплазмоза
Уреаплазмы — это бактерии, которые обычно содержатся в мочевыделительной и половой системе человека. Это паразитические внутриклеточные микроорганизмы, которые не могут жить без хозяина (человека или животного).
Уреаплазмы относятся к классу бактерий микоплазма (Mycoplasma). Выделяют два патогенных для человека вида уреаплазм Ureaplasma Parvum, Ureaplasma urealiticum (ниаболее патогенная), которые вызывают заболевания и на которые проводится лабораторная диагностика. Виды Ureaplasma включают самые маленькие известные организмы, которые могут размножаться. Бактерии обладают тропностью к слизистым мочеполовой системы.
Особенность уреаплазм — это микроорганизмы, занимающие промежуточное положение между одноклеточными и вирусами. Микроорганизм имеет мембрану, микрокапсулу, генетический материал (благодаря чему ее можно распознать). Однако, уреаплазма не содержит клеточной стенки, в этом ее уникальность, поскольку это делает ее устойчивой к некоторым распространенным антибиотикам (например, группа пенициллинов), поскольку механизм действия этих препаратов нацелен на разрушение именно клеточной стенки.
Бактерии уреаплазмы относятся к условно-патогенной микрофлоре, поэтому, как правило, живут в равновесии и большинстве случаев не вызывают заболеваний. Однако если их популяция растет при ослаблении иммунитета или воспалительных заболеваниях, они вызывают инфекции и проблемы со здоровьем.
Боли в лобке при беременности = симфизит
В период вынашивания ребенка Ваш организм испытывает большой стресс. В нем происходит целый ряд значительных изменений, которые связаны с развитием плода. К сожалению, у будущих мамочек эти перемены чаще всего вызывают неприятные и болезненные ощущения.
Жалобы, что болит лобковая кость – очень распространенное явление при беременности. Если беременность протекает нормально, то подобные боли не указывают на наличие патологии или угрозы состоянию здоровья, ни у ребенка, ни у вас.
Причины такого состояния могут быть разные:
Малыш растет и прибавляет в весе (о развитии ребенка во время беременности читайте в статье Развитие ребенка в утробе матери>>>);
А это значит, что вам будет все тяжелее носить его в животике. Увеличивается нагрузка на ноги и тазобедренные суставы, что вызывает ноющее ощущение и боль в костях. Подобные проблемы могут возникнуть, если вы сами за время беременности наберете несколько лишних килограммов.
- В случае неправильного или низкого расположения плода, ребеночек будет давить головкой (ножками) на кости лонного сочленения;
- Вызывать болезненные ощущения может и большой объем околоплодных вод или узкое расположение тазовых костей.
Но основное объяснение того, что болит лобковая кость при беременности – перестройка организма перед родами. Так предусмотрено природой, что с приближением времени рождения ребенка, кости и связки таза у женщин размягчаются. А о предвестниках родов вы можете прочитать в статье: 39 неделя беременности. Предвестники родов>>>.
Это происходит под воздействием специального гормона, который называется релаксин. Он вырабатывается в организме беременной и отвечает за подготовку родовых путей к прохождению по ним малыша.
Знайте! В основном размягчается именно лобок, который состоит из двух лонных костей и хряща между ними. Место их соединения в медицине называют «симфиз».
К костям таза лонное сочленение крепится связками. В обычном состоянии это соединение фиксированное, но во время беременности кости таза и лобка становятся более податливыми и подвижными.
Хочу обратить ваше внимание, что такой процесс является физиологической нормой и обязательным условием комфортного протекания родов! Поэтому появление болезненных ощущений в лонном сочленении указывает на то, что беременность развивается своим чередом, и уже пришло время понемногу начинать готовиться к появлению ребенка на свет. Получить пошаговую систему подготовки к родам, включающую в себя физическую и психологическую подготовку, вы сможете в курсе Пять шагов к успешным родам>>>
Получить пошаговую систему подготовки к родам, включающую в себя физическую и психологическую подготовку, вы сможете в курсе Пять шагов к успешным родам>>>
Однако довольно часто имеет место чрезмерное размягчение костей, которое может привести к их смещению. Именно в таком случае и возникает подозрение на симфизит.
Почему болят кости таза при беременности
Боль в тазовой области принято считать нормальным физиологическим симптомом, связанным с вынашиванием ребенка. Изменение гормонального фона во время беременности приводит к размягчению связок и мышц, окружающие тазовые кости. При этом беременные ощущают боль не только в области таза, но и в лоне, пояснице, которая отдает в копчик или промежность. Боль может быть как умеренной, так и очень интенсивной. Однако не стоит забывать, что боль в костях таза может указывать и на серьезные заболевания, например симфиз или камни в почках, поэтому при появлении боли не пренебрегайте консультацией гинеколога. Каковы же причины тазовых болей у беременных?
Избыточная нагрузка на тазовые кости.
С ростом плода увеличивается нагрузка мышцы спины и таз, поэтому, чтобы немного снизить нагрузку, необходимо уделять внимание осанке, регулярно носить дородовый бандаж и выполнять специальные упражнения для будущих мам, способствующие укреплению и тренировке мышц и связок. Будут полезны занятия в бассейне
Не рекомендуется поднимать тяжести, и стараться снизить физическую нагрузку.
Хронические болезни опорно-двигательного аппарата.
Если до беременности вас беспокоили заболевания спины или позвоночника, то во время вынашивания ребенка болезнь может напомнить о себе болью в тазу. Женщины, страдающие остеохондрозом, искривлением позвоночника, могут испытывать сильные боли костях беременности.
Симфизит.
Одной из самых серьезных причин возникновения невыносимой боли в тазу у будущих мам – симфизит. Это осложнение, при котором происходит расхождение связок и избыточное размягчение лонного сочленения, кости лонной дуги расходятся и становятся подвижными.
Будущая мама испытывает боль в тазу и лонной кости. Особенно боль усиливается и приносит невыносимую боль при ходьбе вверх по лестнице, при резких движениях, происходят изменения в походке, при прогрессирующем протекании заболевания женщине тяжело поднять ноги из положения лежа, ей физически не удается это сделать. При наблюдении этого симптома, следует срочно обратиться к врачу, пройти УЗИ и выяснить, на сколько сильно разошлось пространство между костями, чтобы определить степень тяжести заболевания. Симфизит доставляет массу неудобств и мучений женщине, но основной опасностью для беременной страдающей симфизитом является возможный разрыв симфиза при естественном родоразрешении. Последствием разрыва является длительный реабилитационный период, невозможность жить полноценной жизнью, так как придется провести как минимум две недели в постельном режиме, проходить курс лечебной гимнастики. У молодой мамочки не будет возможности ухаживать и заботиться о своем крохе
Поэтому так важно находиться под наблюдением специалиста во время беременности, который сможет вовремя поставить диагноз и принять решение о кесаревом сечении
Болят тазовые кости при беременности в первом триместре
Иногда у беременных болят кости таза в начале вынашивания ребенка. Такие боли непостоянны и не интенсивны, не вызывают дискомфорт. В под действием гормонов в организме происходят физиологические изменения, приводящие к тянущим болям в области таза и над лоном. Также виной дискомфорта является нехватка магния и кальция в организме. К дефициту жизненно важных микроэлементов может привести ранний токсикоз, который сопровождается тошнотой и сильными рвотами. Женщину может беспокоить тяжесть в ногах, ночью случаются судороги, болят кости таза при беременности, ощущается боль в промежности. Восполнив организм недостающими ему микроэлементами, болезненные ощущения и боль значительно уменьшаются, и наступает облегчение.
Диагностика
В первую очередь врач выслушает жалобы пациентки и расспрашивает о самочувствии. Затем с помощью осмотра и гинекологических зеркал фиксирует наличие или отсутствие язвочек на слизистой оболочке шейки матки. Обследование проводится с кольпоскопом — специальным прибором, снабженным увеличительными стеклами и подсветкой.
Затем необходимо сдать анализ на мазок на флору. Именно по этим результатам врач сможет точно диагностировать либо эрозию, либо временное видоизменение слизистой оболочки. Если будет выявлен второй вариант, то скорее всего при беременности никаких действий предпринимать не потребуется.
Сделать заключение о состоянии органа, и оценить степень поражения нужно будет после родов. Такое развитие событий считается самым благоприятным.
Но иногда анализы указывают на дисплазию шейки матки. Это последняя стадия ложной эрозии, когда клетки слизистой меняют собственную структуру. Патология развивается поэтапно и в результате истинная форма полностью переходит в ложную, а многослойный эпителий превращается в однослойный. Изменения могут со временем покрыть всю влагалищную область матки.
Если диагноз дисплазии подтвердился, то женщине необходимо сдать дополнительные анализы на ВПЧ и пройти кольпоскопию. Детальное изучение пораженной области помогает подтвердить или опровергнуть развитие онкологических образований. При отрицательных результатах, терапию откладывают на послеродовой период.
Женщина также сдаёт анализ крови на инфекции, а если есть подозрение на онкологию, то проводят биопсию. Но данная процедура достаточно рискованная, так как может спровоцировать серьёзное кровотечение. Поэтому необходимо согласие и супруга.
Беременные болеют чаще и сильнее: правда или миф?
Во время беременности женский организм претерпевает ряд физиологических изменений в иммунной и сердечно-легочной системе. Это делает будущую маму уязвимой к различным заболеваниям. Особенно высока предрасположенность к респираторным вирусным инфекциям 1.
Вспомним эпидемию свиного гриппа в 2009–2010 годах — уровень заболеваемости беременных тогда составлял 27,9%2.

На сегодня доказано, что женщины в положении болеют COVID-19 чаще, чем люди в популяции3, 4. Но ряд публикаций из Китая, Италии и США свидетельствует об одинаковом течении заболевания ковидом во время беременности и среди обычных людей5, 6. Несмотря на это будущая мама, инфицированная коронавирусом, сразу попадает в группу высокого риска тяжелой заболеваемости и смертности. Это объясняется высокой реактивностью иммунной системы и избыточной восприимчивостью к респираторным вирусам.
Осложнения
Хориоамнионит для женщины чреват:
- преждевременным излитием вод;
- отслойкой плаценты;
- слабостью родовых сил;
- атоническими послеродовыми кровотечениями;
- преждевременными родами или прерыванием беременности;
- тромбоэмболиями;
- развитием гнойно-септических осложнений после родов (эндометрит, перитонит).
Перенесенный острый хориоамнионит в разы повышает перинатальную смертность, преимущественно у недоношенных детей. Возрастает риск развития у ребенка пневмонии, сепсиса, респираторного дистресс-синдрома, менингита. Расстройство работы фетоплацентарного комплекса может привести к антенатальной или интранатальной гибели плода, повышается риск травмирования плода в родах и церебрального паралича у новорожденного.
Как избежать осложнения во время беременности
Гинекологи рекомендуют несколько правил, соблюдение которых снижает риски осложнений при беременности более, чем в половину.
- Избегайте упражнений на открытом воздухе во время жары и при повышенной влажности.
- Любые физические нагрузки возможны только в помещениях с хорошей циркуляцией воздуха и комфортной температурой.
- Лучший способ занятий — плавание. В воде тепло тела легко рассеивается.
- Пейте достаточно жидкости. Всегда носите бутылку с водой или разбавленными фруктовыми соками.
- Носите легкую одежду, которая дышит.
- Избегайте бани, сауны и горячих ванн.
- Ограничьте гидромассажные процедуры до нескольких минут.
- Отложите зарядку, если вы больны или разгорячены.
Кто переносит болезнь тяжелее?
Помимо того, что беременность сама по себе является отягчающим фактором, дополнительную настороженность вызывает ряд хронических заболеваний:
-
бронхиальная астма;
-
сахарный диабет;
-
заболевания сердечно-сосудистой системы;
-
артериальная гипертензия;
-
онкологические заболевания;
-
ожирение;
-
хроническая болезнь почек;
-
заболевания печени7.
Эти женщины, если заболели ковидом-19 во время беременности, должны быть под тщательным присмотром не только акушера-гинеколога, но и смежного специалиста.
Даже если у вас нет никаких хронических заболеваний, наблюдаться у врача очень важно в течение всей беременности. Как это будет, рассказывает в видеоуроке акушер-гинеколог Анна Ильина
Лечение уреаплазмоза у беременных
При нормальном течении периода беременности необходимость в лечении уреаплазменной инфекции возникает только при угрозе ее прерывания, развитии осложнений у матери и риске инфицирования плода. В остальном акушеры-гинекологи ведут динамическое наблюдение за состоянием матери и плода. Терапия уреаплазмоза обычно проводится антимикробными препаратами (макролиды, фторхинолоны, реже – тетрациклины), а при беременности, особенно на ранних сроках использование большинства из них противопоказано из-за высокой вероятности отрицательного воздействия на формирующийся организм малыша. Поэтому назначение этих препаратов производится по строгим показаниям с учетом индивидуального подбора схемы лечения, но не ранее двадцатой недели вынашивания. В этой связи, большой интерес для борьбы с уреаплазмозом на более ранних сроках беременности представляет использование современного отечественного препарата Виферон Суппозитории, обладающего иммуномодулирующими и опосредованными антибактериальными свойствами, за счет входящего в его состав альфа 2b- интерферона, а также антиоксидантного комплекса (витамины Е и С). ВИФЕРОН, в отличие от многих других цитокинов, официально разрешен к использованию у беременных женщин с 14 недели беременности, демонстрирует хорошую переносимость, отсутствие негативного воздействия на плод. В результате многолетнего опыта применения препарата в комплексном лечении различных урогенитальных инфекций, включая уреаплазмоз, у беременных научно доказано положительное воздействие препарата на иммунную систему как матери, так и ребенка. Установлено, что за счет активации основных звеньев иммунитета, происходит усиление иммунного ответа и увеличение сопротивляемости организма беременной женщины к инфекционным агентам. Следствием чего является улучшение показателей вынашивания, снижение частоты осложнений беременности, родов и послеродового периода, а так же профилактики инфекции у плода и новорожденного. Помимо этого, у этих матерей рождаются дети не только с отсутствием признаков врожденной инфекции, но и с показателями адаптивного иммунитета, близкими к таковым у новорожденных от здоровых матерей. При правильном и своевременном лечении уреаплазмоза ребенок может родиться крепким и здоровым.
Заключение
Полученные в ходе исследования данные свидетельствуют о следующем.
- Родоразрешение беременных с ГСД в указанные в протоколе сроки привело к повышению частоты осложнений родов, таких, как слабость (16,3%) и дискоординация родовой деятельности (7%). Гипоксия плода встречалась в 10,6% (20 из 188) и в 9,3% (4 из 43) случаев при спонтанном и индуцированном течении родов соответственно. Частота экстренного оперативного родоразрешения после индуцирования родов достоверно не превышала таковую при спонтанном течении родовой деятельности.
- Срок беременности, вероятно, не может рассматриваться как изолированное показание для родовозбуждения до доношенного срока при отсутствии признаков «страдания» плода или плохо контролируемой гликемии у матери.
- Если состояние плода оценивается как удовлетворительное, отсутствуют признаки макросомии, а, тем более, диабетической фетопатии, считаем возможным обсудить вопрос о наблюдении за беременной еженедельно и ожидании спонтанных родов до 41 недели гестации.