Дротаверин сокращает продолжительность родов
Продолжительные роды вызывают утомляемость, обезвоживание и повышенный риск инфекций и кетоацидоза. Сокращение продолжительности родов направлено на обеспечение благополучия матери и новорожденного, уменьшения боли, беспокойства, стресса. Влияние антихолинергических / спазмолитических препаратов на продолжительность родов изучали еще в 1937 году: было установлено, что продолжительность родов со спазмолитиками уменьшилась на 2-4 часа.
Подтверждено повышение уровня ФДЭ-4 в миометрии во время третьего триместра беременности, что позволяет предположить, что селективные ингибиторы ФДЭ-4, такие, как дротаверин, могут способствовать раскрытию шейки матки.
Во время родов угнетающее действие ФДЭ-4 проявляется только в нижней части матки, потому что верхняя часть матки подвергается воздействию окситоцина, который вызывает сильное сокращение мышц.
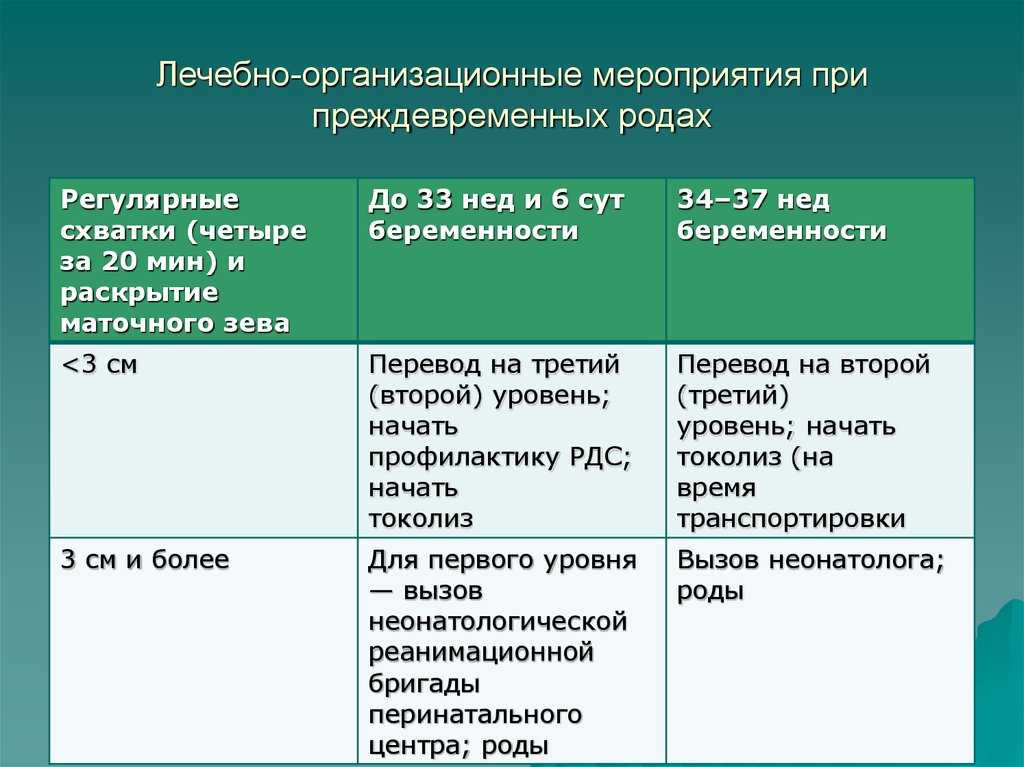
Продолжительные роды
Тератогенных или эмбриотоксических эффектов дротаверина не выявлено. Было показано, что внутримышечное введение дротаверина во время неосложненной беременности для облегчения раскрытия шейки матки увеличивает раскрытие шейки матки и ускоряет роды. Дротаверин в терапевтических дозах (40-80 мг) не вызывает побочных реакций. Но нужно знать, что хотя дротаверин эффективен в сокращении времени родов, он мало влияет на боль при родах.
Применение дротаверина в гинекологии широко изучено. Было показано, что препарат при одновременном применении с мефенаминовой кислотой эффективен для облегчения боли при внутриматочном введении. Также изучается эффективность дротаверина в уменьшении пост-лапароскопической боли в сочетании с другими агентами.
Причины аборта
Причины выкидыша разнообразны и часто неизвестны. Состояние может вызвать как материнское заболевание, так и патология самого плода.
Выкидыш может произойти:
- При наличии препятствий для роста матки. Из-за спаек после воспаления, операции, неправильного положения матки в малом тазу, дефектов диффузии матки, перегородки в матке, миома, опухоли яичников; ·
- Из-за цервикальной недостаточности. Может быть врожденной с нарушением иннервации шейки матки, недостаточным шейным сфинктером, слабыми конъюнктивальными и мышечными тканями. Или приобретенной – из-за разрывов шейки матки во время предыдущих родов или прерывания беременности;
- При гормональном дисбалансе. Когда желтое тело в яичнике производит слишком мало прогестерона, а хорионический эпителий зародыша вырабатывает слишком мало хорионического гонадотропина, поддерживающая беременность;
- При заболеваниях матери с повышением температуры тела. Опасны острые инфекционные заболевания, такие как грипп, корь, краснуха, простудные заболевания – ангина, острый бронхит, пневмония и т. д. Патоген в кровотоке повреждает сам эмбрион и место его имплантации; ·
- При хронических инфекционных заболеваниях – сифилис, туберкулез;
- При дефиците витаминов, особенно витаминов E, K, C, A, B;
- При заболеваниях органов – сердечно-сосудистой системы, почек, щитовидной железы, надпочечников и т. д.;
- При хроническом отравлении токсичными веществами (свинец, бензин, ртуть, никотин, лекарственные препараты, анилиновые красители, воздействие ионизирующего излучения);
- Из-за предыдущих выкидышей и абортов, вызывающих изменения в эндокринной и нервной системах, воспаления половых органов – эндометрит, аднексит;
- При несоответствии групп крови матери и плода или резус-фактора;
- При физических и психических потрясениях. Выкидыши чаще встречаются у женщин, которые уже сделали хотя бы один аборт и очень хотят забеременеть и зачать ребенка: сильный и нарастающий страх активирует вегетативную нервную систему, нарушает эндокринный баланс, заставляя мышцы матки ритмично сокращаться, шейка матки открывается и шейка матки открывается.
Психическое потрясение
50% самопроизвольных выкидышей вызваны нарушением развития самой оплодотворенной яйцеклетки, обычно из-за хромосомных и генетических аномалий или неправильной имплантации, которая приводит к гибели эмбриона.
20-30% выкидышей происходит из-за патологических изменений сперматозоидов, оплодотворяемых женскую яйцеклетку – уменьшение количества ее ДНК и т. д. У мужчин спермиогенез может быть нарушен рецидивирующими инфекционными заболеваниями: паротит, ионизирующее излучение, длительная интоксикация тяжелыми металлами, бензином, лекарствами, никотином и алкоголем.
В настоящее время считается, что на самопроизвольные аборты в значительной степени влияют несоответствие иммунитета матери и плода, нарушение иммунной системы, цитотоксические антитела материнской сыворотки, некоторые особенности супружеских антигенных систем HLA, которые ухудшают иммунную толерантность у матери и развитие реакции отторжения.
Длина органа
Медициной установлен норматив, которому в определенные периоды должна соответствовать шейка. Так как исследование проводится с 20 недели, больше внимания уделяется этому периоду. Однако на ранних сроках беременности он также должен вызывать интерес. Условно исследования делят на два этапа:
- В период вынашивания.
- Перед родами.
Для каждого из них определены свои нормы. Поэтому изучение показателя необходимо проводить в таком разрезе. Методика предполагает выполнять измерения понедельно.
Период вынашивания
С самых ранних сроков контролируется длина шейки. Это позволяет правильно определять процессы, которые происходят в материнском организме. Выявление угроз беременности происходит при помощи этого метода. Норматив измерений длины следующий:
- 10–14 недель – показатель составляет 34–36 мм.
- 15–19 недель – длина шейки матки достигает 38–39 мм.
- 20–25 недель – измерения равны 40 мм.
- 25–29 недель – последний этап удлинения органа. Он равен 41 мм.
После 29 недели происходит обратный процесс. Орган после постепенного роста начинает укорачиваться. Однако это происходит также по определенной тенденции. Слишком короткая длина органа говорит о риске преждевременных родов. Показатель на 30–32 недели длина составляет 30–33 мм. С этого момента организм начинает готовиться к родам.
Предродовый период
Начиная с 32 недели, организм женщины начинает готовиться к родам. При этом наблюдается уменьшение шейки матки в размере. Однако она не должна быть слишком короткая. Начиная со срока вынашивания малыша 32 недели, этот показатель находится в таких пределах:
- 32–36 недели – показатель находится в диапазоне 33–36 мм.
- 36–40 недели – длина достигает 29–30 мм.
В этот период происходит раскрытие зева и размягчение органа. Также на УЗИ определяется сглаженная форма шейки. Это нормальное явление. Оно не нуждается в лечении и свидетельствует о скорой родовой деятельности.
Патологически короткая шейка матки вызывает опасение и называется в медицине истмико-цервикальной недостаточностью (ИЦН). Ее обычно диагностируют, начиная с 20 недели беременности, при прохождении второго планового УЗИ. До 37 недели орган должен характеризоваться как незрелый. Для этого врачами применяется представленная выше методика. При исследовании на 20–25 неделе беременности врач делает прогноз:
- Если орган имеет длину менее 1 см, роды произойдут на 30–32 неделе.
- Длина 1–1,5 см говорит о появлении ребенка на свет на 33 неделе.
- Если же показатель равен 2 см, предположительно родовая деятельность наступит на 34 неделе.
- Результат измерений в диапазоне 2–2,5 см прогнозирует появление малыша на свет на 36 неделе.
Это является отклонением от нормы и заставляет гинеколога искать причину подобных нарушений. Факторов, провоцирующих патологию, довольно много.
Что вызывает отклонения?
Существует несколько основных факторов, которые могут привести к серьезным последствиям при вынашивании малыша. Их может определить врач при обследовании. Чаще всего причинами патологии являются:
- Сбои гормонального характера.
- Травмы шейки матки (при аборте, хирургических вмешательствах или тяжелые предыдущие роды).
- Инфекция половых путей.
- Анатомические особенности.
- Страх, стресс, большие нагрузки.
Если женщина попала в группу риска по перечисленным выше признакам, врач контролирует длину шейки при беременности. При необходимости он примет соответствующие меры.
Методы решения проблемы
Если курирующим гинекологом был поставлен неутешительный диагноз, то будущей маме будет необходимо пройти соответствующее лечение. При этом учитывается степень укорочения органа и срок беременности. Методика разрабатывается исключительно гинекологом. О самолечении здесь не может быть и речи. Существует несколько способов решения проблемы:
- Прием препаратов-токолитиков, прогестерона.
- Наложение шва на шейку матки. Он снимается уже перед самыми родами.
- Установка пессария – резинового кольца. Это снимает нагрузку на шейку.
Помимо перечисленных выше процедур необходимо будет выполнять несколько простых рекомендаций. Физические нагрузки необходимо свести к минимуму. Особенно те, которые направлены на область живота.
Не допускается при постановке такого диагноза вести половую жизнь до родов. Также придется принимать успокоительные средства природного происхождения (пустырник, валериана).
Врач также выпишет спазмолитические препараты. Выполняя рекомендации гинеколога, бережно и ответственно относясь к своему здоровью, женщина сможет благополучно родить здорового малыша даже с диагнозом короткой шейки матки.
Виды и стадии самопроизвольного аборта
Выкидыш, произошедший в течение первых 12 недель, называется ранним, а после 12 недель – поздним. Он может быть стихийным и искусственным, законным и незаконным.
- Самопроизвольный аборт – это аборт, который происходит против воли женщины.
- Искусственный аборт – это искусственный аборт по желанию женщины (до 12 недель беременности), выполняемый в медицинском учреждении врачом акушером-гинекологом.
Стадии самопроизвольного аборта
Аборт может быть произведен позднее, но только по строгим медицинским показаниям: исследования подтвердили множественные опасные для жизни пороки развития плода или чрезвычайно серьезные заболевания в организме женщины, когда беременность представляет серьезный риск для ее жизни. Такой аборт проводится только с согласия женщины и только в клиниках под наблюдением гинекологов.
Криминальный аборт определяется как аборт, при котором беременность прерывается способом, не предусмотренным законом, не в клинике или больнице или не врачом. Такой аборт вызывается введением в матку различных химических веществ, часто токсичных, или средств, которые механически раздражают матку. Все эти методы очень опасны, потому что они могут проколоть матку, вызвать некроз тканей, отравление, тяжелое кровотечение и инфекцию, которая может привести к сепсису и даже смерти. Уголовный кодекс предусматривает уголовную ответственность за выполнение или попытку совершения криминального аборта.
Диагностика самопроизвольного аборта
Самопроизвольный выкидыш диагностируется на основании опроса пациентки, гинекологического осмотра, общеклинического осмотра. Врач учитывает дату последней менструации, жалобы, начало кровотечения, характер боли, окончание предшествующих беременностей.
Методом УЗИ исследуется наличие беременности в матке, ее размеры, признаки жизнеспособности эмбриона, состояние внутренних половых органов.
Диагностика самопроизвольного аборта
Целесообразно определять гормоны: хорионический гонадотропин, эстрогены, прогестерон. В случае патологии надпочечников определяют суточные концентрации 17-кетостероидов в моче.
При отсутствии воспалительных или других осложнений проводится общий анализ крови и мочи.
При неразвивающейся беременности следует контролировать параметры свертывания крови: уровни протромбина и фибриногена, продукты распада фибрина, время частичной активации тромбопластина.
Осложнения
Наиболее частые осложнения самопроизвольного аборта – инфекция и сильное маточное кровотечение.
Маточное кровотечение останавливается путем выскабливания полости матки кюреткой и назначения кровоостанавливающих препаратов. Когда полость матки пуста, маточная мышца беспрепятственно сокращается, сдавливает кровеносные сосуды, и кровотечение останавливается.
Микробы попадают в матку из влагалища через открытую шейку матки, где находят хорошую питательную среду – место прикрепления плаценты, ткани плода, кровь. Начинается воспаление матки, которое может распространиться на другие органы малого таза – яичники, маточные трубы, рыхлые эктопические ткани, брюшину малого таза, может попасть в кровоток и вызвать сепсис.
Возникают симптомы интоксикации: высокая температура тела до 38-39°C, боли внизу живота, бедра, Начинаются гнойные выделения из половых органов, нарушается свертываемость крови, прогрессирует бессознательное состояние, прогрессирует острая почечная недостаточность (снижение диуреза), набухают легкие, развивается дыхательная недостаточность, развивается сердечная недостаточность, может возникнуть бактериальный шок. Аборт, сопровождающийся такими осложнениями, называется инфицированным абортом.
Боли внизу живота
После аборта воспалительный процесс может вызвать спайки и закупорку маточных труб (основная причина бесплодия), нарушение менструального цикла (исчезновение менструации), другие беременности осложняются выкидышем, преждевременными родами, кровотечениями и учащением внематочных беременностей. Возможны также психосоматические изменения, даже тяжелая депрессия.
При выскабливании полости матки кюреткой возникают локальные травмы – свод влагалища, шейка матки, прокол стенки матки, кровотечение, воспаление брюшины (перитонит). Иногда осложнения требуют серьезного хирургического вмешательства и удаления матки.
Осложнения отдаленного аборта включают анемию (из-за кровотечения), плацентарные полипы (когда оставшиеся ткани хориона зарастают соединительной тканью), злокачественное перерождение оставшихся пучков хориона (тотальный мочевой пузырь, хорионэпителиома).
Натуральные слабительные для беременных
Как делается эпидуральная анестезия при родах?
Любое вмешательство в организм женщины во время беременности и родов согласуется с акушером-гинекологом, в комплексе оцениваются показания для проведения данного вида обезболивания, состояние как матери, так и плода для максимальной безопасности процесса. Пациентка укладывается в положение на боку с приведенными ногами, либо сидя с выгнутой спиной. Обязательно устанавливается венозный катетер с последующим капельным введением не менее 500 мл раствора кристаллоидов с целью предотвращения патологического снижения артериального давления после проведения манипуляции.
Место пункции (расстояние между остистыми отростками поясничных позвонков L2-L3) обрабатывается антисептическими растворами, обезболивается местными анестетиками, далее специальной пункционной иглой делается прокол, в эпидуральное пространство вводится катетер, накладывается асептическая наклейка и пациентка укладывается в положение на боку, через катетер вводится первая доза обезболивающего препарата.
В этот момент очень важным является оценка состояния женщины и ребенка — измерение пульса, АД, мониторинг частоты сердечных сокращений плода.
Слабительное при беременности на ранних сроках
Дротаверин
Спазмолитики расслабляют гладкую мускулатуру, уменьшая спазматическую боль. Чаще всего используются для снятия спазмов гладких мышц в желудке и кишечнике, спазмов гладких мышц, связанных с заболеваниями желчевыводящих путей, и для уменьшения спазматической боли, вызванной мочекаменной болезнью и камнями в почках антихолинергические / спазмолитические препараты.
Дротаверин (Но-Шпа) представляет собой производное изохинолина, которое избирательно ингибирует фермент гладких мышц фосфодиэстеразу 4 (ФДЭ-4) и оказывает спазмолитическое действие. Ингибирование PDE-4 увеличивает уровни cATF, который индуцирует киназу фермента легкой цепи миозина и расслабляет гладкие мышцы.
Дротаверин
Дротаверин ингибирует фермент ФДЭ-4 in vitro, но не ингибирует ферменты ФДЭ-3 и ФДЭ-5. На практике ФДЭ-4 играет важную роль в снижении сократимости гладких мышц, предполагая, что селективные ингибиторы ФДЭ-4 могут быть эффективны у пациентов с усиленным сокращением гладких мышц и другими заболеваниями, связанными со спазмами желудочно-кишечного тракта.
КАТФ гладких мышц миокарда и сосудов преимущественно гидролизуется изоферментами ФДЭ-3, поэтому, как эффективное спазмолитическое средство, дротаверин не вызывает побочных эффектов на сердце и сильных терапевтических эффектов на сердечно-сосудистую систему.
Вазодилатация, вызванная дротаверином, улучшает тканевой кровоток. Дротаверин эффективен при снятии спазмов гладкой мускулатуры нервного и мышечного происхождения и влияет на гладкие мышцы желудочно-кишечного тракта, желчного пузыря и протоков, мочевыводящих и половых органов, а также сосудистой системы.
Сколько действует эпидуральная анестезия во время родов?
Во время родов в родзале присутствует врач-анестезиолог, который постоянно наблюдает за состоянием пациентки и готов предпринять все необходимые действия, в частности ввести очередную дозу обезболивающего. Таким образом, ситуация, при которой действие анестезии закончится слишком быстро, исключена.
Что касается активизации пациентки по окончании родов после эпидуральной анестезии, то она возможна не ранее, чем через 2 часа после последнего введения обезболивающего под наблюдением медицинского персонала. Все современные лекарственные вещества, применяемые для анестезии в родах, имеют указания в инструкции о допустимости применения во время беременности и не влияют на последующее грудное вскармливание.
Чем опасна эпидуральная анестезия во время родов?
Около 3% смертей рожениц в мире связано с осложнениями анестезиологических пособий. Как и любое вмешательство, эпидуральная анестезия имеет ряд противопоказаний и побочных эффектов, поэтому решение об обезболивании родов определяется индивидуально для каждой женщины и клинической ситуации совместно акушером-гинекологом и анестезиологом-реаниматологом с учетом всех факторов риска:
-
Информированный отказ женщины.
-
Недостаточная компетентность врача в технике обезболивания.
-
Значительно снижение АД вследствие геморрагического шока, дегидратации.
-
Нарушение свертывающей системы крови, повышенная кровоточивость.
-
Гнойное поражение кожных покровов в месте пункции.
-
Непереносимость, аллергические реакции на обезболивающие препараты.
-
Тяжелая печеночная недостаточность.
-
Татуировка в месте пункции.
Кроме того, к противопоказаниям следует относить и выраженное ожирение, когда у стандартной иглы не хватает длины. Относительно новым противопоказанием является татуировка в месте пункции. Согласно опросам медицинского сообщества, большинство анестезиологов считают наличие татуажа в поясничной области противопоказанием. Считается, что анаэробные бактерии, живущие под линиями татуажа, могут привести к серьезным последствиям после родов для мамы при попадании в эпидуральное пространство.

Плюсы и минусы приема слабительных при беременности
Запор – это заболевание, характеризующееся скапливанием каловых масс в пищеводе. Патология становится причиной таких неприятных последствий как развитие геморроя, повышенного тонуса матки, интоксикация матери и ребенка. Во избежание осложнений требуется избавляться от фекалий, но это не означает, что дозволено принимать все лекарства от запора во время беременности.
Одни из таких слабительных нельзя пить при вынашивании ребенка, а другие провоцируют привыкание и их нельзя пить на постоянной основе, а третьи – обезвоживают организм, выводя необходимые соли при запорах.
Медикаментозные средства имеют один главный плюс – быстро борется с отсутствием дефекации, предупредив развитие интоксикации организма. Лишь в редких ситуациях при вынашивании ребенка прибегают к такому способу избавления от запора. Но есть определенные средства, которые разрешено применять на протяжении всей беременности без угрозы для жизни плода и матери.
Основным недостатком слабительных является быстрое решение затрудненного опорожнения кишечника, не устраняя саму проблему, которая спровоцировала запор. В этом случае, патология будет возникать регулярно. Медикаменты нельзя использовать часто, кишечник привыкает к искусственной стимуляции и через некоторое время перестает работать самостоятельно. Во время беременности лучше отказаться от таких препаратов, лучше предпочесть натуральные продукты.
Проблемы с дефекацией очень часто встречается у беременных, виной тому является гормональная перестройка, сдавливание внутренних органов, несбалансированное питание. Патология несет угрозу для женщины и ребенка. При первых признаках запора необходимо это сообщить лечащему врачу, который назначит оптимальный вид лечения. Во время вынашивания малыша необходимо прислушиваться к своему организму.
Течение аборта
В клиническом течении различают неизбежный, начальный, прогрессирующий, частичный, полный аборт и невынашивание беременности.
В случае надвигающегося выкидыша в полости матки отделяется лишь небольшой участок хорионических волосков, и эмбрион остается живым. При правильном лечении можно остановить выкидыш и сохранить беременность. В этом случае отмечается отсутствие или очень небольшое количество кровянистых выделений. Матка чувствительна к прикосновениям, быстро затвердевает, размер соответствует сроку беременности.
Неблагоприятные признаки:
- боль становится более частой и регулярной;
- кровотечение длится достаточно долго (2–3 недели);
- в крови обнаруживается низкий уровень гормона хорионического гонадотропина, поддерживающего беременность;
- УЗИ матки показывает, что плод во время беременности слишком мал, неподвижен, а сердце не бьется.
Маленький размер плода во время беременности
Начало выкидыша проявляется более сильными, болезненными выделениями из матки. Матка затвердевает, размер соответствует сроку беременности, но шейка матки открывается и немного укорачивается. При отслоении более трети хориональной оболочки, беременность прерывается.
Прогрессирующий аборт характеризуется перемещением отслоившегося хориона и мертвого эмбриона из матки в открытую шейку матки из-за сокращений органа. Сокращения усиливаются, матка обильно кровоточит, жесткая, ткани плода ощущаются в области шейки. Такую беременность спасти невозможно.
Частичный или неполный аборт – это когда часть ткани плода автоматически удаляется, а часть хориона или плаценты остается в матке. Тогда матка не может достаточно хорошо сократиться, что приводит к обильному кровотечению у женщины, со сгустками и кусочками оставшейся ткани. Вагинальное исследование показывает, что шейка матки открытая, матка меньше, чем должна быть при беременности, мягкая.
Если из матки удалены все ткани плода, такой аборт считается завершенным. Этот аборт чаще встречается на поздних сроках беременности и также называется одномоментным. Матка плотная, сморщенная, хорошо сжатая, шейка матки закрыта или открыта, у женщины нет обильного кровотечения, есть лишь небольшое количество кровянистых выделений.
Часто бывает трудно определить, было ли удалено все содержимое полости матки или ее часть, а также полный это или частичный выкидыш
Поэтому всегда необходимо осмотреть удаленный плод, проверить матку при влагалищном исследовании (уменьшилась ли она), обратить внимание на кровотечение (остановилось ли оно). . Иногда мертвый плод остается в матке
Такая беременность – неразвивающаяся. Матка не растет, даже сморщивается, шейка сомкнутая и твердая, мало темных кровянистых выделений. Исчезают предыдущие субъективные признаки беременности – тошнота, рвота, изменение вкуса и запаха. Биологические и иммунные реакции в течение 1-2 недель отрицательные, отмечается снижение уровня хорионического гонадотропина в крови и моче, УЗИ показывает, что эмбриона нет в полости матки, его движения и сердцебиение не отображаются.
Иногда мертвый плод остается в матке. Такая беременность – неразвивающаяся. Матка не растет, даже сморщивается, шейка сомкнутая и твердая, мало темных кровянистых выделений. Исчезают предыдущие субъективные признаки беременности – тошнота, рвота, изменение вкуса и запаха. Биологические и иммунные реакции в течение 1-2 недель отрицательные, отмечается снижение уровня хорионического гонадотропина в крови и моче, УЗИ показывает, что эмбриона нет в полости матки, его движения и сердцебиение не отображаются.
Если плод не покидает матку в течение 2 недель, выделяются определенные тромбопластические вещества, которые препятствуют свертыванию крови женщины, и начинаются осложнения. Необратимый неизбежный или начавшийся выкидыш обычно прогрессирует до частичного или полного.
При лечении и в благоприятных условиях, неизбежный и начавшийся выкидыш удается остановить и сохранить беременность. Беременность не может быть сохранена в случае прогрессирующего, частичного, полного или неудачного аборта.